一般体外受精法
自然の妊娠の場合では、排卵された卵子は卵管で精子と出会い、受精して発育しながら子宮へ着床します。この過程のどこかに問題がある場合には、自然に妊娠することは困難です。
体外受精胚移植法とは、この一連の過程の受精から胚の発育までを人工的に補助することで妊娠を成立させることができる治療法です。
体外受精・胚移植法とは、文字通りご主人様に採取して頂いた精子と奥様から採取した卵子を体外で受精させ、分割した胚を奥様の子宮に戻すまでの一連の操作のことをいいます。 体外受精法は、受精させる方法によって一般体外受精法と顕微授精法の2つの方法があります。
体外受精の流れ
体外受精法の流れは、大きく分けて次の6つのステップがあります。
01.準備
低用量・中用量ピルの内服:ホルモン注射に卵巣が反応しやすいように、あるいは残存卵胞を作らないように治療する前の周期よりピルを内服する場合があります。
卵巣予備能の評価:治療周期の月経2~3日目に脳下垂体ホルモン(LH・FSH)の評価、超音波検査による卵巣内の均一な胞状卵胞数で評価をします。
02.卵巣刺激法
体外受精法の流れとしては、まず良質な卵子の獲得を目的として、卵巣刺激法を行い複数個の卵胞(卵子が入っている袋)を育てます。経口内服薬を用いる低刺激法・Gn―RHアゴニスト併用ショート法・Gn―RHアゴニスト併用ロング法・Gn―RHアンタゴニスト併用法など色々な刺激方法があります。
01の結果を踏まえて、患者さん個々にあったオーダーメードの刺激方法・注射薬を選択しスケジュール表を作成します。併用薬であるGn―RHアゴニスト・アンタゴニストは、採卵するまでに卵子が勝手に排卵しないようにするために大変重要なお薬です。注射の開始は、月経周期2~3日目から行います。約18ミリの成熟卵胞を確認できるまで連日の注射となります。
その間平均2~3回外来受診していただき、卵胞発育状況を確認してゆきます。連日の注射は、筋肉注射と皮下注射があります。クリニックに来院して頂くか、自己注射していただくか選ぶことが可能です。
03.採卵
育った卵胞から卵子を採取する採卵を行います。採卵用の細い針を使って超音波で卵胞を1つ1つ確認しながら穿刺し、卵胞液とともに卵子を採取・回収していきます。
痛みは殆んどなく所要時間は、10分~20分程度で終ります。
04.精子処理・培養・媒精
卵子が採取出来れば、次は御主人様から精子を採って頂いて元気の良い精子を集める処理を行います。
採れた卵子と精子をシャーレに一緒に混ぜ合わせる媒精(ばいせい)を行い、その後は精子と卵子自身の力で受精を待ち、翌日に受精確認を行います。
受精が確認出来れば、新しい培養液に交換してさらに培養を続けます。 翌日、分割確認を行います。ここで、うまく分割が確認できていれば胚移植を実施できます。ただし、採卵前に採血したホルモン値や、子宮内膜の厚さによっては、一旦良好胚を凍結(胚凍結法参照)して、よりよい環境条件を整えた上での胚移植に変更します。
05.胚移植
良好な分割胚が認められれば、ご本人の子宮内に胚を戻す操作を行います。これが胚移植です。
移植時期:採卵・受精日をd-0日とし、d-2~3日にあたる初期胚と呼ばれる分割胚(4分割~8分割胚前後)を移植します。あるいは、d-5~6日にあたる胚盤胞となった状態で移植します。
移植胚数:通常は初期胚、胚盤胞ともに1個移植を行います。これは多胎妊娠を防止してより安全に妊娠を継続して頂く事を目的としているからです。しかしながら胚の質によっては初期胚2個まで移植する場合もあります。その他、発育している分割胚の状態やこれまでの妊娠歴・治療歴あるいは年齢なども考慮して決定します。
移植手技:経子宮頚管・経子宮筋・子宮鏡下卵管内移植などの方法があります。最もポピュラーな手技は、子宮頸部からソフトな移植チューブを用いて行う方法です。単純な操作ですが、着床の成功を左右する重要な操作ですので、事前に模擬胚移植テストを実施しておき、どの移植チューブがベストかを把握した上で実施します。
06.黄体補充
胚移植が無事終了すれば、移植した胚が子宮内膜に着床しやすくなるように黄体ホルモンによって内膜の状態を整える必要があります。黄体ホルモンは、飲み薬や注射薬や膣剤など色々な種類がありますので、患者さん個々に応じて最も有効と思われる用法・容量で用います。 胚移植から約2週間で妊娠判定を行います。
顕微授精法
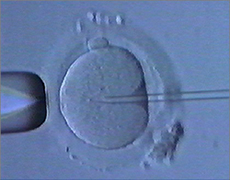
一般体外受精法は、精子と卵子を卵管の組成に似た培養液の中で受精させる方法で、精子と卵子自身の能力で受精をさせる方法です。
しかしながら、精子の濃度や運動率あるいは奇形率が正常であっても全く受精が認められない場合(受精障害)やご主人様の精液の状態がかなり悪い場合(精子の数が少ない、運動率が悪い、奇形率が高い場合など)、あるいは射精精液中に精子が確認出来ない場合で、精巣で精子が造られていることが確認できる場合には顕微授精法の適応となります。
顕微鏡下に成熟卵子に対して不動化処理した精子を極細のガラスピペットを用いて卵子の細胞質内まで直接送り込み受精させることができます。
胚盤胞移植法
近年では、培養液の研究が進み以前には培養が困難とされていた初期胚の長期培養が可能となりました。これまでは、長期の培養が困難であった為、受精した翌日の4分割胚や翌々日の8分割胚を移植していましたが、本来自然妊娠では胚盤胞という状態になり子宮に着床するので、体外でこの胚盤胞まで培養して移植を行なえば胚の選別ができ、より有効なのではないかというコンセプトで生まれた方法です。
しかしながら、培養液の研究が進んだとはいえ、受精卵の全てが胚盤胞になるわけではありません。おおよそ受精卵の約30%程度が胚盤胞になると言われています。ですから、胚の状態によっては1つも胚盤胞が形成されず胚移植がキャンセルとなる場合もあります。
2段階胚移植法
胚盤胞移植法に初期胚移植を組み合わせた方法が、この2段階胚移植法になります。
2回胚移植を行い、最初に移植した初期胚(4~8分割胚)が子宮内膜の状態を活性化させ、次に移植する胚盤胞が着床しやすくなるという考えで実施されていますが、はっきりとした根拠はありません。2回胚移植を行う為に移植する胚が多くなり、多胎妊娠が増加する傾向があります。この場合も、胚盤胞が形成されなければ2回目の胚移植はキャンセルとなります。
孵化補助術(Assisted Hatching)
胚盤胞が子宮内膜に着床する際には、胚の周りを保護している透明帯と呼ばれる殻を破り、胚自体が透明帯の外に出て着床という現象が起こります。これを孵化(ふか)と呼びます。
透明帯が非常に分厚い場合や何度か体外受精・胚移植法を施行して良好胚を移植したにも関わらず妊娠が成立しない場合には、この孵化がうまく行われていないのが原因ではないかと推測されます。
当クリニックでは、透明帯の状態やこれまでの治療歴を考慮し、孵化補助術を実施しています。
胚凍結保存法(ガラス化法)
移植法の項で述べましたが、移植する胚は1個から2個です。では、受精卵(胚)が10個もある場合、残りの胚はどうなるのでしょうか?
心配ありません。現在では、凍結保存技術が確立されていますので、1度の採卵でたくさんの胚が得られた場合には、胚の有効利用が可能となっています。 凍結保存という技術が開発された当時は、臨床に応用できる技術ではありませんでした。それだけ凍結という技術が困難だったのです。しかしながら、最近の研究により新しい技術が次々と開発され、ようやく臨床に用いることのできる凍結保存技術が確立されました。現在の凍結保存技術を用いれば、半永久的に胚を凍結保存することが可能となっています。
また、刺激治療周期にホルモンの値が高値となり着床に適さない場合にも凍結保存法は有効です。このことにより、卵巣過剰刺激症候群などの副作用も回避することが可能となります。 凍結方法については、色々な方法が用いられていますが、融解後の生存率が最も良好とされているガラス化保存法を用いて行っています。但し、この技術は100%の技術ではありません。融解後に死滅してしまう胚もあります。保存期間は、1年間で最長10年間の保存となっており、1年毎の更新制になっています。
凍結融解胚移植
凍結した胚を子宮に戻す周期は、ホルモン補充周期と自然周期の2つがあり、凍結融解技術の進歩により、現在非常に多く行われています。そのうち、ホルモン補充周期での融解胚移植法が大多数を占めており、これは重要な着床条件の1つであるホルモン環境と子宮内膜の形態的環境を正確にコントロールでき、胚の発育段階に合わせて移植日を厳密に決定できると考えられます。
SEET法
初期胚から胚盤胞まで培養する過程で、培養液中には着床を促す物質が産生されることがわかってきました。この物質を培養液ごとあらかじめ凍結保存しておき、移植する2~3日前に子宮内に戻しておいてから胚盤胞を移植する方法です。これによって着床不全状態が好転する可能性が有り、着床・妊娠率の向上が期待できます。
精子凍結保存(射出精子、精巣上体精子、精巣内精子)
当クリニックでは、精子の凍結保存を行っています。人工授精法や体外受精法実施時にご主人様が出張や仕事でどうしてもクリニックに来院出来ない場合には、あらかじめ精子を凍結保存しておくことが可能となっています。 さらに、重度男性因子不妊症の治療として精巣上体精子採取術や精巣内精子採取術を関西医科大学医学部付属病院の泌尿器科と連携して行っております。その場合に得られた精子はとても貴重な精子ですから、体外受精法に用いるまで凍結保存を行います。 保存期間は、射精精液で3ヶ月、精巣上体精子や精巣内精子の場合、1年間の保存で1年毎の更新制になっています。
MD-TESEによる顕微授精法
当クリニックでは、関西医科大学医学部付属病院 泌尿器科・京橋ゆたかクリニックと連携して無精子症患者さんの治療も行っております。詳しくは、外来にて医師に御相談下さい。
子宮鏡を用いた卵管内胚移植法
卵管内胚移植法は、4~8分割に育った分割胚を子宮鏡を用いて卵管口から卵管内に移植する方法です。
人工的につくられた培養液よりも卵管の中の方がより生理的で胚の発育にも理想的ではないかという発想に基づいています。適応となるのは、何度か一般的な胚移植法を施行したにも関わらず、妊娠が成立しなかった方や胚のグレードが良好でない場合などに実施しています。
最新胚培養システムの導入
当クリニックでは2020年4月より最新の培養器を導入しました。
受精卵の発育過程をタイムラプスで記録しそれらの情報をAIで評価したスコアー表示しております。従来の培養システムに比べて培養環境が格段に上昇し、かつどの時点で受精卵がどの程度培養が進んでいるかを正確に判別することでより良好な受精卵を選別できます。

[タイムラプス]
PRP療法
現在胚移植する際の目安として子宮内膜の厚さを指標としている施設がほとんどです。
しかしながら一定のホルモン濃度を補充しても必ずしも基準の子宮内膜厚に達せない方も散見されます。また、内膜厚は十分でかつ形態良好胚を頻回に移植しても妊娠に至らない方々もいらっしゃいます。
PRPとは、自己多血小板血漿のことで厚労省が認可している再生医療です。PRPは多くの成長因子を含み子宮内膜に注入することで良好な子宮内膜環境を構築することがわかってきました。すなわちPRP医療をすることで着床・妊娠率の改善が期待できます。
当クリニックでは、2020年9月より厚労省から厳正な審査のもと認可を得て治療が可能となりました。
自分自身の血液を用いた再生医療ですので安全性についても十分に検討された治療法です。現在、整形外科・皮膚科・眼科等においても有効性が確認されてきています。
自費診療となりますので、担当医とご相談してください。
子宮内膜着床能検査
子宮内膜の着床に関してはまだ多くの不明な部分があります。それゆえ、形態良好胚盤胞移植を数回行っても妊娠しないケースがあり、次の治療戦略に苦慮しているのが実情です。当クリニックでは以下の3つの最新検査をすることで子宮内膜着床能を評価し治療戦略に反映しています。
1. ERA:受精卵が着床する時期(着床の窓)は非常に限られており個人差があります。
現状では、胚盤胞移植する時期は、黄体ホルモンの補充を開始した日をd-0(採卵した日)を基軸として、d-5(採卵後5日目の胚盤胞)d-6(採卵後6日目の胚盤胞)を移植しています。しかしながらこの時期が微妙にずれているため着床の窓と合わずに正常な胚でも着床ができないことが分かっています。ERAはこの時期を子宮内膜採取して遺伝子解析しかなり正確に計測できる検査です。このデータをもとに胚移植を正確に行えます。
2. EMMA:子宮内環境にも様々な菌は存在し子宮内フローラを一定に保つことが着床には必要と考えられています。その中でもラクトバチルス(乳酸桿菌)の存在が重要と言われておりこれが一定以上存在しているかどうか調べることができます。検査結果で抗菌剤投与して治療していきます。
3. ALICE:慢性子宮内膜炎(CE)を調べる検査です。CEは着床不全や流産に大きく関与することが知られておりこれらを検査することで適切な抗菌剤を投与して治療後に胚移植していきます。
以上は、1回の内膜検体ですべての検査が可能ですが、ご希望に合わせて単独あるいはセット検査が可能です。
自費診療となりますので、担当医とご相談ください。